Flores que nacen, días más largos y, sobre todo, la promesa de que falta menos para que lleguen el calor y las vacaciones. A priori, un período asociado a la renovación y a la esperanza. Para muchos, sin embargo, la primavera está estrechamente ligada a la aparición -o reaparición, mejor dicho- de alergias. Una asociación de ideas que, en todo caso, resulta más que comprensible: la prevalencia de estas enfermedades está aumentando y actualmente afectan a más de un 20 % de la población. La Organización Mundial de la Salud (OMS), de hecho, las ha clasificado entre las seis patologías más frecuentes en el mundo.
Los síntomas de una alergia dependen del órgano que se vea afectado y de la sustancia (alérgeno) que desencadena la reacción. En el caso de la alergia al polen, por ejemplo, la manifestación más frecuente es la rinoconjuntivitis, seguida del asma y la urticaria. En España, la prevalencia del asma se sitúa en torno al 7 %. Más frecuente es la rinitis (15-25 %), un proceso inflamatorio de la mucosa nasal que produce síntomas como congestión, rinorrea, estornudos, picor y lagrimeo, entre otros.
Tras despedirse del invierno, el equipo médico de la plataforma Melio elaboró una guía que recoge algunas dudas en torno a las enfermedades alérgicas. A continuación, destacamos algunas de las interrogantes -y respuestas- más relevantes en este sentido:
1. ¿Por qué se producen las alergias?
El sistema inmunitario tiene la misión de detectar y atacar a aquellas sustancias extrañas (antígenos) que entran en contacto con nuestro organismo. Para poder eliminarlas de forma eficaz, se desencadena una respuesta de tipo inflamatorio que termina con la eliminación del antígeno.
No obstante, si la respuesta inmune no es ordenada y controlada, aparecen enfermedades como inmunodeficiencias (debidas a la respuesta insuficiente), enfermedades autoinmunes (en la que la respuesta inmune va dirigida contra nuestro propio organismo), hipersensibilidad o alergias. Las alergias, en concreto, se deben a una reacción exagerada del sistema inmunitario frente a sustancias externas que realmente no suponen un riesgo para nuestra salud. Estas respuestas se caracterizan por un desequilibrio en los niveles de las citocinas, proteínas producidas por los linfocitos T que regulan la respuesta inmune.
2. ¿Por qué algunas personas tienen alergia y otras no?
Aunque no hay una respuesta definitiva, todo apunta a que esto es resultado de la interacción de varios factores, entre los que se encuentra la exposición a los alérgenos que desencadenan la reacción. También existe una predisposición genética que hace mucho más probable que una persona tenga alergia si ambos padres son alérgicos (23 %), que si solo uno los es (12 %) o ninguno (5 %). Por el contrario, se desconoce por qué se puede desarrollar una alergia a lo largo de toda la vida, aunque uno haya estado previamente expuesto al alérgeno sin presentar ningún síntoma.
3. ¿Por qué está aumentando la prevalencia de las alergias?
Existen varias teorías al respecto, pero una de las más conocidas es la «hipótesis de la higiene». Esta tesis propone que, debido al uso tan extendido de las vacunas y al hecho de que la higiene personal es mucho más cuidadosa hoy en día, el sistema inmune está «aburrido» y reacciona de forma «anormal» frente a sustancias extrañas inofensivas. Podemos decir que hace años se vivía en un ambiente «más saludable» desde el punto de vista alérgico, con una exposición temprana a gérmenes contra los cuales ahora tenemos vacunas y a pólenes no tan dañados por la contaminación, herbicidas y pesticidas. También ha cambiado la forma en la que nos alimentamos: ahora consumimos alimentos más capaces de producir alergias, así como vegetales que son manipulados para su conservación.
Además, nuestra vida laboral hace que nos enfrentemos a nuevos alérgenos profesionales e incluso a nuevas enfermedades, derivadas de trabajar durante mucho tiempo en espacios cerrados donde se pueden acumular contaminantes ambientales.
4. ¿Las alergias aparecen solo en primavera?
Cuando hablamos de alergias respiratorias, casi automáticamente pensamos en la primavera. Sin embargo, estas pueden aparecer en cualquier época del año. Los pacientes alérgicos también pueden estar sensibilizados a los pólenes de invierno u a otros neumoalérgenos, como a los hongos presentes en los días lluviosos o a los ácaros del polvo característicos de las zonas de costa o de los hogares donde se acumula polvo.
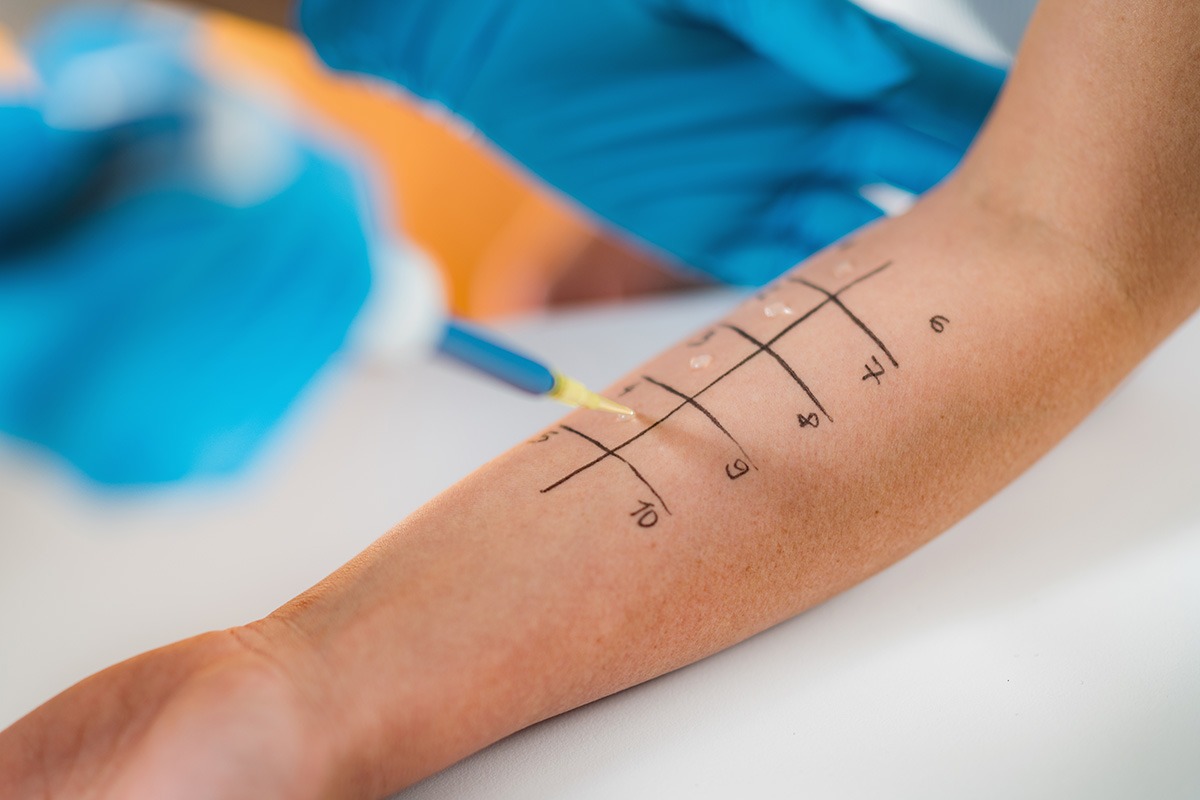
5. ¿Cómo identifico si tengo una alergia?
Existen diferentes tipos de test para estudiar las alergias:
- Pruebas cutáneas o prick test: se coloca el extracto del alérgeno sobre la piel y luego se hace una pequeña punción. Posteriormente, se observa si aparecen habones y de qué tamaño son.
- Pruebas intradérmicas: el alérgeno se introduce en capas más internas de la piel (dermis) y se observa si aparecen habones.
- Análisis de la IgE específica: consiste en la determinación de las inmunoglobulinas específicas (IgE) frente a un alérgeno en una muestra de sangre. Esta técnica es más específica que las pruebas cutáneas y ofrece un diagnóstico más preciso. Con todo, una elevación de los niveles de IgE no significa que el paciente sea alérgico. Para poder hacer un diagnóstico es necesario que también presente síntomas. De lo contrario, se considera únicamente una sensibilización sin alergia.
6. ¿Qué es y cuándo es útil la inmunoterapia alergénica?
La inmunoterapia alergénica consiste en utilizar vacunas para desensibilizar al paciente frente a un alérgeno. Esto resulta especialmente útil cuando es imposible evitar el contacto con el alérgeno (por ejemplo, cuando este se encuentra en el aire), si los síntomas son graves o si los medicamentos que se usan de forma habitual para evitar los síntomas son ineficaces. Gracias a este tipo de tratamientos, las reacciones alérgicas pueden evitarse o, al menos, reducir su intensidad. Sin embargo, la inmunoterapia alergénica no siempre es efectiva y algunas personas que responden mejor al tratamiento que otras.
Durante la terapia se inyectan bajo la piel pequeñas cantidades de alérgeno, que se van aumentando de manera gradual hasta alcanzar una dosis de mantenimiento que permita controlar los síntomas de la reacción alérgica. El tratamiento es más eficaz cuando las inyecciones de mantenimiento se aplican durante todo el año, incluso si la alergia es estacional. De hecho, completar una inmunoterapia alergénica puede llevar hasta tres años, pero las personas que desarrollan alergias de nuevo pueden necesitar otro ciclo más largo, a veces de cinco años o más.